Болезнь Бюргера (другое название облитерирующий тромбангиит) относится к редким формам васкулита, развивается чаще у молодых мужчин-курильщиков 20-40 лет.
Болезнь Бюргера (другое название облитерирующий тромбангиит) — то системное хроническое заболевание с воспалением стенок артерий (среднего и мелкого калибра) верхних и нижних конечностей. Примерно у третьей части заболевших параллельно присутствует мигрирующий поверхностный флебит (воспаление стенки вен). Тяжелые случаи ведут к инвалидности, поскольку приходится ампутировать верхние или/и нижние конечности. Значительно реже встречаются висцеральная и смешанная формы, когда в воспалительный процесс вовлекаются сосуды внутренних органов: головного мозга, кишечника, почек, сетчатки. Такая форма может привести к смертельному исходу.
Облитерирующий тромбангиит (болезнь Бюргера): симптомы и лечение
Провоцирующие факторы для возникновения и прогрессирования заболевания: курение, переохлаждение, инфекция.
Механизмы развития болезни Бюргера в полном объеме до конца не изучены. Однако роль табачного дыма не вызывает сомнений. Имеются данные об иммунологической дисфункции, нарушении процессов в эндотелии (внутренняя «выстилка» сосудов). Может существовать генетическая связь.
Что происходит в сосудах?
Один из ведущих провоцирующих развитие болезни Бюргера факторов — курение.
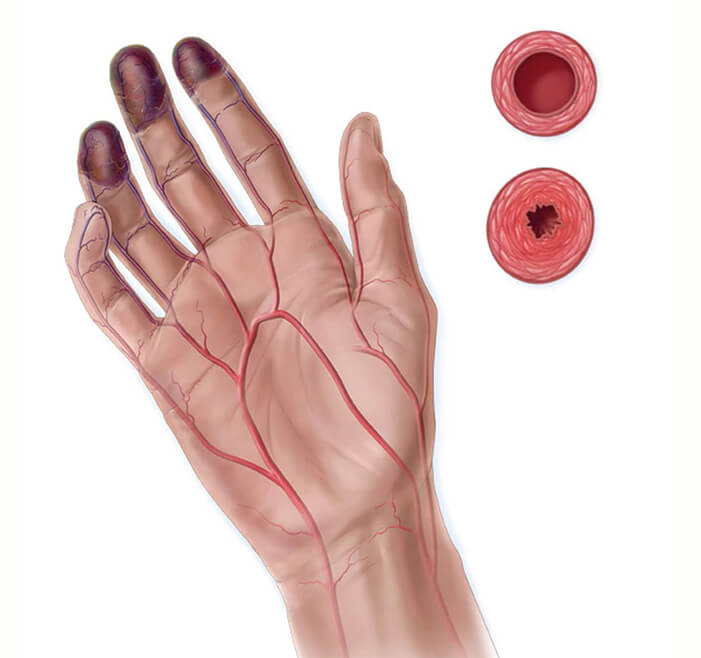
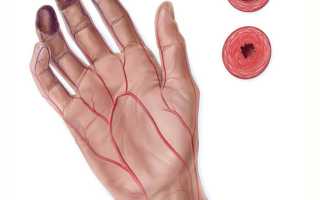
Наблюдаются изменения всех трех слоев сосудистой стенки, но в большей степени во внутреннем слое (т.н. интиме), что приводит к разрастанию интимы и сужению просвета сосудов вплоть до их закрытия. Нарушаются процессы в тех зонах, которые питают пораженные сосуды. Как следствие, появляются зябкость, боли, изменения окраски кожи и, впоследствии, образование язв.
Как заподозрить данное заболевание?
Больного могут беспокоить:
-
зябкость, покалывание в пальцах кистей и/или стоп;
-
боль в пальцах (чаще режущего, жгучего характера);
-
боли в икроножных мышцах и стопах (сначала при ходьбе, а со временем и в покое), с прогрессированием болезни боли плохо снимаются болеутоляющими препаратами;
-
перемежающаяся хромота;
-
нарушение трофики (появляется сухость, огрубение кожи, ухудшается рост волос, изменяется рост и толщина ногтей);
-
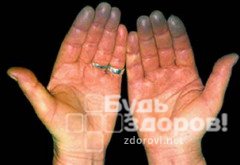
бледность стоп и/или кистей (возможно с багровым или синюшным оттенком), окраска может изменяться при изменении температуры.
В дальнейшем наблюдаются:
-
атрофия подкожной жировой клетчатки, мышц;
-
ишемические некрозы (незаживающие язвы) пальцев кистей, стоп.
Поверхностный тромбофлебит (тромбозы поверхностных вен) осложняет почти половину всех случаев.
Диагностика
В домашних условиях диагностировать облитерирующий тромбангиит не представляется возможным. При появлении каких-либо симптомов заболевания необходимо обратиться к терапевту, семейному врачу или ревматологу. Далее после проведения ряда исследований пациент направляется на консультацию к сосудистому хирургу (ангиохирургу).
Нет никаких специфических лабораторных тестов, которые позволяют подтвердить диагноз.
Диагноз устанавливается после исключения других причин недостаточности кровообращения (сахарный диабет, системные аутоиммунные заболевания, облитерирующий атеросклероз, коагулопатии и др.)
Комплексное лабораторное обследование включает:
-
анализ крови клинический;
-
биохимический анализ крови;
-
коагулограмма;
-
иммунологическое обследование (здесь возможны вариации по усмотрению врача: волчаночный антикоагулянт, титр комплемента, антифосфолипидный скрининг, с-реактивный белок, антистрептолизин-О, ревматоидный фактор и пр.);
-
анализ мочи;
-
иммунограмма (по необходимости).
Дополнительно могут быть проведены:
-
УЗИ общей сонной артерии;
-
УЗИ с цветовым допплеровским картированием (УЗИ с ЦДК) артерий верхних/нижних конечностей, брюшной аорты и ее ветвей;
-
Мультиспиральная компьютерная томография.
Указанные выше методы позволяют определить сужения просвета сосудов, утолщения стенок сосудов и выявить нарушения кровотока в сосудах.
Лечение
Первый шаг в лечении – отказ от курения. Выкуривание даже 1-2 сигарет в день может провоцировать прогрессирование заболевания. При своевременном отказе от курения и адекватной консервативной терапии существует довольно высокий шанс избежать ампутации конечности. По результатам некоторых исследований, в случае, если больной тромбангиитом продолжает курить, риск ампутации конечности в ближайшие 8 лет составляет до 43%.
Необходимы также дозированные физические упражнения (для улучшения кровообращения). Это может быть и ежедневная ходьба небыстрым темпом по 15-30 минут.
Как еще можно помочь себе в домашних условиях? С целью профилактики обострений нужно избегать переохлаждения конечностей, минимизировать контакт с химическими веществами, избегать механических повреждений кожи, не носить неудобную обувь.
Читайте также: Скачать бесплатно книгу рубина синдром петрушки
Консервативное лечение
Ежедневные физические упражнения, в частности, ходьба небыстрым темпом, улучшат кровообращение в конечностях, чем облегчат состояние больного.
Обычно назначают:
-
сосудорасширяющие препараты;
-
антитромботические (ацетилсалициловая кислота);
-
антикоагулянты (например, фраксипарин);
-
обезболивающие;
-
нестероидные противовоспалительные препараты;
-
глюкокортикоиды и цитостатики (в зависимости от активности процесса).
При тяжелой недостаточности кровообращения конечностей, когда не купируется боль, имеются некрозы (язвы), значительно улучшить состояние помогают относительно «новые» сосудорасширяющие препараты.
Выбор лекарственных средств для лечения болезни Бюргера, длительность их приема (или курса инъекций) и дозировка могут отличаться у разных больных. Это зависит от каждого конкретного случая, стадии болезни и сопутствующих заболеваний у пациента.
В тяжелых случаях проводится ампутация конечностей на разных уровнях.
Для того чтобы избежать ампутации, уменьшить боли, улучшить заживление уже имеющихся язв доктор может порекомендовать другие методы лечения.
1. Различные восстановительные сосудистые операции (шунтирование, эндартериоэктомия, стентирование). Какую из них предпочтительнее провести решает сосудистый хирург. К сожалению, они не всегда оказываются эффективными, поскольку при тромбангиите имеется множественное поражение сосудов. После таких операций возможны повторные сужение просвета сосудов и тромбозы.
2. Поясничная симпатэктомия (хирург пересекает ганглии (узлы) симпатического ствола (часть вегетативной нервной системы) в поясничном отделе). Такое лечение направлено на улучшение коллатерального (в обход пораженным сосудам) кровообращения в конечности.
3. Методика внутрикостной имплантации спиц с их дозированным перемещением. Грубо говоря, в кость конечности, где имеется поражение сосудов, имплантируют спицы, затем дозированно их перемещают. Такой прием активизирует местные процессы регенерации и усиление кровотока. Подобные операции проводятся в центрах ортопедии и восстановительной травматологии и требуют длительного лечения пациента.
4. Ампутация конечности (при развитии гангрены).
5. В последнее время активно изучается возможность применения клеточных технологий для лечения тромбангиита. Больному трансплантируют его собственные стволовые клетки. Данный метод многообещающий и показал высокую эффективность. Все же остаются неразрешенные вопросы относительно количества и «качества» клеток для образования новых сосудов, поэтому необходимы долгосрочные исследования.опубликовано econet.ru.
Ольга Доценко
Если у вас возникли вопросы, задайте ихздесь
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
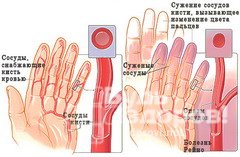
Болезнь Рейно является заболеванием сосудов, вызванным повышенной активностью гладких мышц в стенках артерий, что приводит к спазмам мелких кровеносных сосудов, снабжающих кровью пальцы рук и ног. Вызывает обеление и онемение пальцев, иногда стоп. Эта болезнь, как правило, диагностируется у людей моложе 40 лет и встречается в пять раз чаще у женщин, чем у мужчин. Расстройство иногда называют «синдром белых пальцев».
При классификации синдром Рейно, как правило, разделяют на две категории:
- Первичный или идиопатический синдром. Встречается в 9 из 10 случаев, когда причина возникновения заболевания точно не выявлена;
- Вторичный, когда симптомы болезни Рейно сочетаются с признаками других заболеваний.
Факторами, которые могут вызвать болезнь Рейно, являются:
- холодная или горячая окружающая среда;
- психические стрессы;
- определенные профессии (например, вибрация от инструментов, таких как отбойные молотки);
- курение (никотин стимулирует сужение сосудов);
- химическое воздействие (например, винилхлорид).
Заболевания, вызывающие болезнь Рейно:
- Коллагеновые сосудистые болезни. Семьдесят процентов больных склеродермией (системным склерозом) заболевают болезнью Рейно. Такие заболевания как, системная красная волчанка, синдром Шегрена, ревматоидный артрит, смешанный коллагеноз или дерматомиозит, также обычно связывают с этой болезнью;
- Артериальные заболевания, включая атеросклероз, облитерирующий тромбангиит или болезнь Бюргера, с участием мелких артерий и вен рук и ног также связывают с синдромом Рейно;
- Неврологические расстройства, такие как синдром грудного выхода, туннельный синдром, болезни межпозвоночных дисков и опухоли спинного мозга, а иногда и инсульт могут привести к возникновению этой болезни.
Читайте также: Синдрома нижней косой мышцы головы
Лекарственные препараты, которые могут вызвать или усугубить синдром Рейно:
- Лекарства для лечения мигрени (которые включают производные спорыньи);
- Бета-адреноблокаторы, амфетамины или другие препараты, которые сужают кровеносные сосуды, а также некоторые химиотерапевтические средства (винбластин, блеомицин);
- Противозачаточные таблетки (также влияют на кровообращение);
- Лекарства для лечения простуды (которые содержат псевдоэфедрин).
Симптомы болезни Рейно
Симптомы болезни Рейно зависят от тяжести, частоты и продолжительности спазмов кровеносных сосудов. Большинство пациентов с легкой формой заболевания только замечают изменение цвета кожи при воздействии холода. Они могут также испытать умеренное покалывание и нечувствительность в пораженных пальцах, которое исчезает, как только цвет возвращается к естественному. Когда судороги кровеносных сосудов становятся более длительными, сенсорные нервы раздражаются из-за недостатка кислорода и могут вызывать боль в соответствующих пальцах. В некоторых случаях недостаток кислорода в тканях может привести к появлению на кончиках пальцев язв, что может привести к инфицированию. В особо тяжелых случаях, длительная нехватка кислорода может спровоцировать гангрену пальцев. Другие области тела, которые могут быть затронуты болезнью Рейно, включают нос, уши и язык. Хотя в этих областях редко появляются язвы, им свойственно проявление ощущения боли и онемения.
Диагностика болезни Рейно
Диагностика болезни Рейно осуществляется врачом-ревматологом. Поскольку проявление этого заболевания, как правило, имеет временный характер, врач полагается на историю вашей болезни. Постановка первичного синдрома проводится на основании характерной последовательности изменений цвета пальцев на холоде, которое может сопровождаться онемением и болевыми ощущениями.
При подозрении на то, что этот синдром вызван определенным заболеванием, диагностика болезни Рейно проводится с применением анализа крови. Проводится электрофорез белков сыворотки крови и исследование на наличие антинуклеарных антител, ревматоидного фактора и криоглобулинов. Может потребоваться рентген шейного отдела позвоночника и ангиография для разграничения типа и расположения болезни в кровеносных сосудах.
Профилактика болезни Рейно
- по возможности избегайте воздействия низких температур;
- носите свободную одежду;
- избегайте длительного воздействия вибрации на пальцы;
- прекратите курить, а лучше никогда не начинайте;
- избегайте чрезмерного потребления напитков содержащих много кофеина;
- если уже поставлен диагноз синдром Рейно, необходимо беречь ноги от травм, не рекомендуется ходить босиком и носить обтягивающую одежду или носки, которые ограничивают приток крови в руках и ногах.
Лечение болезни Рейно
Лечение этого заболевания делится на две группы – медикаментозное и хирургическое.
Медикаментозная терапия подразумевает использование лекарственных препаратов, которые вызывают расширение кровеносных сосудов, способствуя улучшению притока крови к конечностям. Блокаторы кальциевых каналов, в частности нифедипин, являются наиболее широко используемым препаратом для лечения болезни Рейно. В зависимости от частоты проявления симптомов заболевания, некоторым больным необходимо регулярное применение препарата, а некоторым достаточно только в холодное время года. К сожалению, применение лекарственных средств может повлечь за собой проявление побочных эффектов. Наиболее распространенными являются головная боль, покраснение кожи, плохое самочувствие (тошнота) и головокружение. При лечении болезни Рейно, нифедипин не следует принимать беременным и кормящим женщинам, людям с инфарктом миокарда, аортальным стенозом, сердечной недостаточностью, периферическими отеками, симптоматическим низким кровяным давлением и нестабильной стенокардией.
В особо сложных случаях может понадобиться хирургическое лечение, суть которого заключается в «отключении» нервных волокон, которые проводят патологические импульсы, приводящие к спазму кровеносных сосудов.